Unión neuromuscular
Unha unión neuromuscular (ou unión mioneural) é unha sinapse química formada polo contacto entre unha motoneurona e unha fibra muscular.[1] Na unión neuromuscular a motoneurona pode transmitir un sinal á fibra muscular, causando a contracción muscular. Denomínase placa motora ou placa motora terminal á zona deprimida especializada da fibra muscular correspondente á unión neuromuscular ou ás veces a toda a unión neuromuscular ou o conxunto de arborizacións finais.[2]

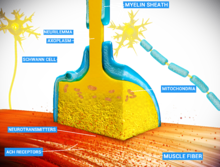


Os músculos requiren innervación para funcionar e incluso para simplemente manter o ton muscular, evitando a atrofia. A transmisión sináptica na unión neuromuscular empeza cando un potencial de acción alcanza o terminal presináptico dunha motoneurona, que activa as canles de calcio dependentes de voltaxe para permitir que os ións de calcio entren nas neuronas. Os ións de calcio únense a proteínas sensoras (sinaptotagmina) nas vesículas sinápticas, desencadeando a fusión de vesículas coa membrana plasmática e a subseguinte liberación de neurotransmisores desde a motoneurona na fenda sináptica. Nos vertebrados, as motoneuronas liberan acetilcolina (ACh), unha pequena molécula neurotransmisora, que difunde pola fenda sináptica e únese a receptores de acetilcolina nicotínicos (nAChR) na membrana plasmática da fibra muscular, tamén coñecida como sarcolema. Os nAChR son receptores ionotrópicos, o que significa que serven como canles iónicas reguladas por ligando. A unión de acetilcolina co receptor pode despolarizar a fibra muscular, causando unha fervenza de reaccións que finalmente causa a contracción muscular.
As enfermidades da unión neuromuscular poden ser de orixe xenética ou autoinmune. Os trastornos xenéticos, como a distrofia muscular de Duchenne, poden orixinarse por mutacións en proteínas estruturais que afectan a unión neuromuscular, mentres que as doenzas autoinmnes, como a miastenia gravis, aparecen cando se producen anticorpos contra os receptores de acetilcolina nicotínicos no sarcolema.
Estrutura e función
editarTransmisión cuántica
editarNa unión neuromuscular os axóns das motoneuronas presinápticas terminan a 30 nanómetros de distancia da membrana plasmática ou sarcolema da fibra muscular. O sarcolema na unión ten unhas invaxinacións chamadas pregamentos postxuncionais, que incrementan a súa área superficial en fronte da fenda sináptica.[3] Estes pregamentos postxuncionais forman a placa motora terminal, que está inzada de receptores de acetilcolina nicotínicos (nAChR) cunha densidade de 10 000 receptores/micrómetro2.[4] Os axóns presinápticos terminan en protuberancias chamadas botóns terminais (ou terminais presinápticos) que se proxectan cara aos pregamentos postxuncionais do sarcolema. Nas ras cada nervio motor terminal contén unhas 300 000 vesículas, cun diámetro medio de 0,05 micrómetros. As vesículas conteñen acetilcolina. Algunhas destas vesículas están agrupadas en grupos de cincuenta, situados en zonas activas preto da membrana do nervio. As zonas activas están separadas aproximadamente 1 micrómetro. A fenda de 30 nanómetros entre a terminación nerviosa e a placa motora terminal contén unha rede de acetilcolinesterase (AChE) cunha densidade de 2 600 moléculas de encima/micrómetro2, mantidas no seu sitio polas proteínas estruturais distrofina e rapsina. Tamén está presente a proteína receptor tirosina quinase MuSK, unha proteína de sinalización implicada no desenvolvemento da unión neuromuscular, que é tamén mantida no seu lugar pola proteína rapsina.[3]
Aproximadamente unha vez cada segundo nunha unión en repouso por azar unha das vesículas sinápticas fusiónase coa membrana plasmática da neurona presináptica nun proceso mediado por proteínas SNARE. A fusión causa o baleirado do contido vesicular de 7 000-10 000 moléculas de acetilcolina na fenda sináptica, un proceso coñecido como exocitose.[5] A exocitose libera acetilcolina en paquetes que se denominan cuantos. Un cuanto de acetilcolina difunde pola rede de acetilcolinesterase, na que a alta concentración de transmisor local vai ocupando todos os sitios de unión do encima no seu camiño. A acetilcolina que chega á placa motora terminal activa ~2 000 receptores de acetilcolina, abrindo as súas canles iónicas, o que permite que os ións sodio se movan á placa producindo unha despolarización de ~0,5 mV chamada potencial de placa terminal miniatura (MEPP). No momento en que se libera a acetilcolina dos receptores a acetilcolinesterase xa destruíu a súa acetilcolina unida, o que tarda ~0,16 ms, e, por tanto, está dispoñible para destruír tamén a acetilcolina liberada polos receptores.
Cando o nervio motor é estimulado hai un atraso de só 0,5 a 0,8 milisegundos entre a chegada do impulso nervioso nas terminais nerviosas motoras e a primeira resposta da placa motora terminal.[6] A chegada do potencial de acción do nervio motor no terminal da neurona presináptica abre canles de calcio dependentes de voltaxes e flúen ións Ca2+ desde o fluído extracelular ao citosol da neurona presináptica. Este influxo de Ca2+ causa que varios centos de vesículas que conteñen neurotransmisores se fusionen coa membrana da célula presináptica por medio de proteínas SNARE para liberar os seus cuantos de acetilcolina por exocitose. A despolarización da placa motora terminal pola acetilcolina liberada denomínase potencial de placa terminal (EPP). O potencial de placa terminal prodúcese cando a ACh se une aos receptores de acetilcolina nicotínicos (nAChR) na placa motora terminal, e causa un influxo de ións sodio. Este influxo de ións sodio xera o EPP (despolarización), e desencadea un potencial de acción que viaxa ao longo do sarcolema e na fibra muscular por medio dos túbulos transversos (túbulos T) por medio de canles de sodio regulados por voltaxe.[7] A condución de potenciais de acción ao longo dos túbulos transversos estimula a apertura de canles de Ca2+ dependentes de voltaxe, que están mecanicamente acopladas a canles de liberación de Ca2+ do retículo sarcoplásmico.[8] O Ca2+ despois difunde fóra do retículo sarcoplásmico ás miofibrilas estimulando a contracción. O potencial de placa terminal é así responsable de establecer o potencial de acción na fibra muscular que desencadea a contracción muscular. A transmisión desde os nervios ao músculo é tan rápida porque cada cuanto de acetilcolina chega á placa terminal en concentracións milimolares, o suficientemente altas para combinarse cun receptor con baixa afinidade, que despois libera rapidamente o transmisor unido.
Receptores de acetilcolina
editarA acetilcolina é un neurotransmisor sintetizado a partir da colina da dieta e de acetil-CoA e está implicada na estimulación do tecido muscular en vertebrados e nalgúns invertebrados. En animais vertebrados, o subtipo de receptor de acetilcolina que se encontra nas unións neuromusculares do músculo esquelético é o receptor de acetilcolina nicotínico (nAChR), o cal é unha canle iónica regulada por ligando. Cada subunidade deste receptor ten unha característica de "bucle cys", que está composta por un residuo de cisteína seguido de 13 residuos doutros aminoácidos e outro residuo de cisteína. Os dous residuos de cisteína forman unha pontes disulfuro, o que ten como resultado que o receptor de "bucle cys" teña a capacidade de unirse á acetilcolina e outros ligandos. Estes receptores de bucle cys encóntranse só en eucariotas, pero os procariotas posúen receptores de ACh con propiedades similares.[4] Non todas as especies usan unións neuromusculares colinérxicas; por exemplo, os cangrexos e as moscas do vinagre teñen unha unión neuromuscular glutamatérxica.[3]
Os AChRs da unión muscular esquelética forman heteropentámeros compostos de dúas subunidades α, unha β, unha ɛ, e unha δ.[9] Cando unha soa molécula do ligando acetilcolina se une a unha das subunidades α do receptor de acetilcolina isto induce un cambio conformacional na interface cunha segunda subunidade α do AChR. Este cambio conformacional ten como resultado o incremento da afinidade da segunda subunidade α por unha segunda molécula do ligando acetilcolina. Os AChRs mostran unha curva de disociación sigmoide debido a esta unión cooperativa.[4] A presenza da estrutura do receptor intermedia inactiva cunha soa molécula de ligando unida mentén a acetilcolina na sinapse, a cal doutro modo acabaría perdéndose por hidrólise realizada pola colinesterase ou por difusión. A persistencia destes ligandos de acetilcolina na sinapse pode causar unha resposta postsináptica prolongada.[10]
Desenvolvemento
editarPara o desenvolvemento das unións neuromusculares cómpre a sinalización tanto do terminal da motoneurona coma da rexión central do músculo. Durante o desenvolvemento, as células musculares producen receptores de acetilcolina (AChRs) e exprésanos nas rexións centrais nun proceso chamado prepatterning (~preestampado). Pénsase que a agrina, un proteoglicano con sitios de unión para o heparán sulfato,[11] e a quinase MuSK axudan a estabilizar a acumulación de AChR nas rexións centrais do miocito. MuSK é unha receptor tirosina quinase, o que significa que induce a sinalización celular pola unión de moléculas de fosfato de rexións propias como as tirosinas, e noutras dianas do citoplasma.[12] Dspois da activación polo seu ligando a agrina, MuSK sinaliza a través de dúas proteínas chamadas "Dok-7" e "rapsina", para inducir o "agrupamento" dos receptores de acetilcolina.[13] A liberación de ACh por motoneuronas en desenvolvemento produce potenciais postsinápticos na célula muscular que reforzan positivamente a localización e estabilización da unión neuromuscular en desenvolvemento.[14]
Estes descubrimentos poden demostrarse en parte por estudos en "ratos knockout". En ratos que son deficientes á agrina ou a MuSK, non se foma a unión neuromuscular. Ademais, os ratos deficientes en Dok-7 non forman agrupacións de receptores de acetilcolina nin sinapses neuromusculares.[15]
O desenvolvemento de unións neuromusculares estúdase principalmente en organismos modelo, como roedores. Ademais, en 2015 creouse unha unión muscular completamente humana in vitro usando células nai embrionarias humanas e células nai musculares somáticas.[16] Neste modelo as motoneuronas presinápticas son activadas por optoxenética e en resposta fibras musculares conectadas sinapticamente retórcense por estimulación luminosa.
Métodos de investigación
editarJosé del Castillo e Bernard Katz usaron a ionoforese para determinar a localización e densidade de receptores de acetilcolina nicotínicos (nAChRs) na unión neuromuscular. Con esta técnica sitúase un microeléctrodo dentro da placa motora terminal da fibra muscular, e unha micropipeta chea de acetilcolina (ACh) directamente fronte á placa motora na fenda sináptica. Aplicaron unha voltaxe positiva ao extremo da micropipeta, o cal causou a liberación de moléculas de ACh cargadas positivamente desde a micropipeta. Estes ligandos fluíron no espazo que representa a fenda sináptica e uníronse aos AChR. Os eléctrodos intracelulares monitorizaron a amplitude da despolarización da placa motora terminal en resposta á unión de ACh aos receptores nicotínicos (ionotrópicos). Katz e del Castillo mostraron que a amplitude da despolarización (potencial postsináptico excitatorio) dependía da proximidade da micropipeta que liberaba os ións de ACh na placa motora. Canto máis lonxe estaba a micropipeta da placa motora menor era a despolarización na fibra muscular. Isto permitiu aos investigadores determinar que os receptores nicotínicos estaban localizados na placa motora terminal en altas densidades.[3][4]
As toxinas tamén se usan para determinar a localización de receptores de acetilcolina na unión neuromuscular. A α-bungarotoxina é unha toxina que se encontra nos ofidios da especie Bungarus multicinctus, que actúa como un antagonista da ACh e únese aos AChR irreversiblemente. Acoplando encimas ensaiables como a peroxidase do ravo picante (HRP) ou proteínas fluorescentes como a proteína fluorescente verde (GFP) á α-bungarotoxina, poden visibilizarse e contabilizarse os AChR.[3]
Toxinas que afectan a unión neuromuscular
editarGas nervioso
editarOs gases e licores nerviosos afectan o funcionamento das unións neuromusculares ao bloquearen irreversiblemente o encima acetilcolinesterase.[17]
Toxina botúlica
editarA toxina botúlica (ou neurotoxina botúlica, BoNT, comercializada co nome Botox, entre outros) inhibe a liberación de aceetilcolina na unión neuromuscul ao interferir coas proteínas SNARE.[3] Esta toxina cruza o terminal nervioso por endocitose e interfire seguidamente coas proteínas SNARE, que son necesarias para a liberación de ACh. Ao facelo, induce unha parálise fláccida transitoria e a denervación química localizada no músculo estriado que afectou. A inhibición da liberación de ACh non se establece ata uns dous meses despois de que se fixo a inxección. Tres meses despois de que ocorra a inhibición, a actividade neuronal empeza a recuperar parcialmente a súa función, e en seis meses, recupérase completamente a función neuronal.[18]
Toxina tetánica
editarA toxina tetánica ou tetanospasmina é unha potente neurotoxina producida pola bacteria Clostridium tetani que causa a enfermidade do tétano. A LD50 desta toxina é de aproximadamente 1 ng/kg, polo que é a segunda toxina máis letal do mundo, despois da toxina botúlica D. Funciona de xeito moi moi similar á neurotoxina botúlica (BoNT) ao unirse e ser endocitada na terminal nerviosa presináptica e interferindo cos complexos de proteínas SNARE. Difire da BoNT principalmente no seu estado final, que na tetanospasmina demostra unha parálise espástica/ríxida en vez da parálise fláccida que mostra a BoNT.
Latrotoxina
editarA latrotoxina (α-latrotoxina) que se encontra no veleno das arañas viúvas (Latrodectus) tamén afecta a unión neuromuscular causando a liberación da acetilcolina desde a célula presináptica. Os mecanismos de acción inclúen a unión de receptores na célula presináptica que activan a vía IP3/DAG e a liberación do calcio de almacéns intracelulares e a formación de poros e como resultado causa un influxo de ións calcio directamente. Cada mecanismo causa un incremento de calcio nas células presinápticas, que despois conduce á liberación de vesículas sinápticas de acetilcolina. A latrotoxina causa dor, contracción muscular e se non é tratada pode causar parálise e a morte.
Veleno de serpe
editarOs velenos de serpe actúan como toxinas na unión neuromuscular e poden inducir debilidade e parálise. Os velenos poden actuar como neurotoxinas persinápticas e postsinápticas.[19]
As neurotoxinas presinápticas, comunmente coñecidas como β-neurotoxinas, afectan as rexións presinápticas da unión neuromuscular. A maioría destas neurotoxinas actúan inhibindo a liberación de neurotransmisores, como a acetilcolina, na sinapse entre neuronas. Porén, algunhas destas toxinas sábese que potencian a liberación de neutrotransmisor. Aqueles que inhiben a liberación do neurotransmisor crean un bloqueo neuromuscular que impide que as moléculas de sinalización cheguen aos seus receptores postsinápticos diana. Ao facelo así, a vítima da trabada destas serpes sofre unha profunda debilidade. Tales neurotoxinas non responden ben aos antivelenos. Despois dunha hora da inoculación destas toxinas, incluíndo a notexina e a taipoxina, moitos dos terminais nerviosos afectados mostran signos de dano físico irreversible, deixándoas desprovistas de vesículas sinápticas.[19]
As neurotoxinas postsinápticas, ou α-neurotoxinas, actúan de forma oposta ás neurotoxinas presinápticas ao unirse aos receptores de acetilcolina postsinápticos. Isto impide a interacción entre a acetilcolina liberada polo terminal presináptico e os receptores da célula postsináptica. De feito, a apertura de canles de sodio asociadas con estes receptores de acetilcolina está impedida, tendo como resultado un bloqueo neuromuscular, similar aos efectos debidos ás neurotoxinas presinápticas. Isto causa a parálise nos músculos implicados nas unións afectadas. A diferenza das neurotoxinas presinápticas, as toxinas postsinápticas son máis facilmente afectadas polos antivelenos, o cal acelera a disociación da toxina dos receptores, causando finalmente unha reversión da parálise. Estas neurotoxinas axudan experimental e cualitativamente no estudo da densidade de receptores da acetilcolina e a súa reciclaxe, así como nos estudos que observan a dirección dos anticorpos cara aos receptores de acetilcolina afectados en pacientes diagnosticados de miastenia gravis.[19]
Doenzas
editarCalquera trastorno que compromete a transmisión sináptica entre unha motonejrona e unha célula muscular é clasificada baixo o termo xeral de doenza neuromuscular. Estes trastornos poden ser herdados ou adquiridos e poden variar en gravidade e mortalidade. En xeral, a maioría destes trastornos adoitan ser causados por mutacións ou trastornos autoinmunes. Os trastornos autoinmunes, no caso de enfermidades neuromusculares, adoitan ser humorais, mediadas por células B, e teñen como resultado a creación indebida dun anticorpo contra unha motoneurona ou proteínas da fibra muscular que interfiren coa transmisión ou sinalización sinápticas.
Autoimunes
editarMiastenia gravis
editarA miastenia gravis é un trastorno autoinmune no que o corpo produce anticorpos contra o receptor de acetilcolina (AchR) (no 80% dos casos), ou contra a quinase específica do músculo postsináptica (MuSK) (no 0–10% dos casos). Na miastenia gravis seronegativa a proteína 4 relacionada co receptor da lipoproteína de baixa densidade é a diana de IgG1, a cal actúa como un inhibidor competitivo do seu ligando, impedindo que o ligando se una ao seu receptor. Non se sabe se a miastenia gravis seronegativa responde ás terapias estándar.[20]
Miastenia gravis neonatal
editarA miastenia grave neonatal é un trastorno autoinmune que afecta 1 de cada 8 nenos nacidos de nais que foron diagnosticadas de miastenia grave (MG). A MG pode ser transferida da nai ao feto polo movemento de anticorpos AChR a través da placenta. Os signos desta doenza ao nacer inclúen debilidade, que responde a medicacións anticolinesterase, así como a aquinesia fetal, ou a falta de movemento fetal. Esta forma de enfermidade é transitoria e dura uns tres meses. Porén, nalgúns casos, a MG neonatal pode orixinar outros efectos sobre a saúde, como a artrogripose e mesmo a morte fetal. Estas condicións pénsase que se iniciaron cando os anticorpos anti-AChR maternos se dirixen contrra o AChR fetal e poden durar ata a semana 33ª de xestación, cando a subunidade γ de AChR é substituída pola subunidade ε.[21]
Síndrome miasténica de Lambert-Eaton
editarA síndrome miastenica de Lambert-Eaton (LEMS) é unha enfermidade autoinmune que afecta á porción presináptica da unión neuromuscular. Esta rara doenza pode distinguirse por unha tríada de síntomas: debilidade muscular proximal, disfunción autonómica e arreflexia.[22] A debilidade muscular proximal é un produto de autoanticorpos patoxénicos dirixidos contra as canles de calcio reguladas por voltaxe de tipo P/Q, que á súa vez causa unha redución da liberación de acetilcolina desde os terminais nerviosos motores da célula presináptica. Exemplos de disfunción autonómica causados pola síndrome miasténica de Lambert-Eaton son a disfunción eréctil en homes, a estrinximento e, máis comunmente, sequidade de boca. As disfuncións menos comúns inclúen a sequidade ocular e a alteración do suoramento. A arreflexia é unha condición na cal os reflexos de tendón están reducidos e poden desaparecer temporalmente despois dun período de exercicio.[23]
O 50–60% dos pacientes que son diagnosticados desta síndrome tamén presentan un tumor asociado, que é tipicamente un carcinoma pulmonar de células pequenas (SCLC). Este tipo de tumor tamén expresa canles de calcio reguladas por voltaxe.[23] Ás veces, a síndrome miasténica de Lambert-Eaton tamén aparece xunto con miastenia gravis.[22]
O tratamento da síndrome miasténica de Lambert-Eaton consiste en usar 3,4-diaminopiridina como primeira medida, o cal serve para incrementar o potencial de acción muscular composta así como a forza muscular ao alongar o tempo que as canles de calcio reguladas por voltaxe permanecen abertas despois de bloquear as canles de potasio reguladas por voltaxe.[24][25] Outros tratamentos son o uso de prednisona e azatioprina no caso de que a 3,4-diaminopiridina non sirva de axuda para o tratamento.[23]
Neuromiotonía
editarA neuromiotonía (NMT), tamén chamada síndrome de Isaac, é distinta de moitas outras doenzas da unión neuromuscular. En vez de causar a debilidade muscular, a NMT orixina a hiperexcitación dos nervios motores. A NMT causa esta hiperexcitación ao producir despolarizacións máis longas ao regular á baixa as canles de potasio reguladas á voltaxe, o que causa unha maior liberación de neurotransmisores e o disparo de impulsos repetitivo. Este incremento a taxa de disparo leva a unha transmisión máis activa e como resultado unha maior actividade muscular no individuo afectado. A NMT tamén se cre que ten unha orixe autoinmune debido ás súas asociacións con síntomas autoinmunes no individuo afectado.[21]
Xenéticas
editarSíndromes miasténicas conxénitas
editarAs síndromes miasténicas conxénitas (CMS) son moi similares en funcionamento á miastenia gravis e á síndrome miasténica de Lambert-Eaton, pero a principal diferenza entre as síndrome miasténica conxénita e as outras doenzas é que a síndrome miasténica conxénita é de orixe xenética. Especificamente, estas síndromes son doenzas debidas a mutacións recesivas, presentes en 1 de cada polos menos 10 xenes que afectan a proteínas presinápticas, sinápticas e postsinápticas na unión neuromuscular. Tales mutacións usualmente orixínanse na subunidade ε do AChR,[21] afectando deste modo á cinética e expresión do propio receptor. As substitucións de nucleótidos simples ou delecións poden causar a perda de función da subunidade. Outras mutacións, como as que afectan a acetilcolinesterase e acetiltransferase, poden tamén causar a expresión da síndrome miasténica conxénita, e esta última está asociada especificamente con apnea episódica.[26] Estas síndromes poden presentarse en diferentes momentos da vida dun individuo. Poden orixinarse na fase fetal, causando aquinesia fetal, ou no período perinatal, durante a cal poden observarse certas condicións, como a artrogripose, ptose, hipotonía, oftalmoplexia, e dificultades de alimentación ou respiración. Poderían tamén activarse durante a adolescencia ou a idade adulta, causando que o individuo desenvolva a síndrome de canles lentas.[21]
O tratamento de subtipos particulares de síndromes miasténicas conxénitas (síndrome miasténica conxénita de canle rápida postsináptica)[27][28] é similar ao tratamento para outros trastornos neuromusculares. A 3,4-diaminopiridina, que o tratamento da primeira liña para a síndrome miasténica de Lambert-Eaton, está baixo desenvolvemento como medicamento orfo para a síndrome miasténica conxénita[29] nos Estados Unidos.[24][25]
Atrofia muscular bulboespiñal
editarA atrofia muscular bulboespiñal, tamén chamada enfermidade de Kennedy, é un trastorno de trinucleótido poliglutamina recesivo raro que está ligado ao cromosoma X. Debido a esta ligazón ao cromosoma X, é tipicamente transmitida polas mulleres. Porén, a enfermidade de Kennedy preséntase só en machos adultos e o comezo da enfermidade dáse posteriormente na vida. Esta doenza é especificamente causada pola expansión da repetición en tándem CAG no exón 1 que se encontra no xene do receptor de andróxenos no cromosoma Xq11-12. O xene receptor de andróxenos expandido poli-Q acumúlase nos núcleos das células, onde empeza a fragmentarse. Despois da fragmentación, empeza a degradación da célula, que causa unha perda de motoneuronas e de ganglios espiñais.[30]
Os síntomas da enfermidade de Kennedy inclúen a debilidade e desgaste do músculo facial bulbar e os músculos das extremidades, así como alteracións sensoriais e endocrinolóxicas, como a xinecomastia e unha redución da fertilidade. Outros exemplos de sintomas son a elevación da testosterona e outros nives de hormonas sexuais, o desenvolvemento de hiper-CK-emia (niveis elevados de creatina quinase), a condución anormal a través dos nervios motores e sensoriais, e alteracións neuropáticas ou en raros casos miopáticas en biopsias de células musculares.[30]
Distrofia muscular de Duchenne
editarA distrfia muscular de Duchenne é un trastorno xenético ligado ao X que se orixina pola ausencia da proteína estrutural distrofina na unión neuromuscular. Afecta a 1 de cada 3 600–6 000 homes (machos) e frecuentemente causa a morte á idade de 30 anos. A ausencia da distrofina causa a dexeneración muscular e os pacientes presentan os seguintes síntomas: un andar anormal, hipertrofia no músculo das tenreiras e unha elevada creatina quinase. Se non se trata, os pacientes poden sufrir dificultade respiratoria, que pode conducir á morte.[31]
Notas
editar- ↑ Levitan, Irwin; Kaczmarek, Leonard (August 19, 2015). "Intercellular communication". The Neuron: Cell and Molecular Biology (4th ed.). New York, NY: Oxford Univerty Press. pp. 153–328. ISBN 0199773890.
- ↑ The Free Dictionary motor endplate
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 Nicholls, John G.,; A. Robert Martin; Paul A. Fuchs; David A. Brown; Matthew E. Diamond; David A. Weisblat (2012). From Neuron to Brain (5th ed.). Sunderland: Sinauer Associates.
- ↑ 4,0 4,1 4,2 4,3 Sine SM (xullo de 2012). "End-plate acetylcholine receptor: structure, mechanism, pharmacology, and disease". Physiol. Rev. 92 (3): 1189–234. PMC 3489064. PMID 22811427. doi:10.1152/physrev.00015.2011. Arquivado dende o orixinal o 14 de decembro de 2019. Consultado o 06 de xaneiro de 2019.
- ↑ William Van der Kloot; Jordi Molgo (1994). "Quantal acetylcholine release at the vertebrate neuromuscular junction". Physiol. Rev. 74: 900–991.
- ↑ Katz, Bernard (1966). Nerve, muscle, and synapse. New York: McGraw-Hill. p. 114.
- ↑ McKinley, Michael; O'Loughlin, Valerie; Pennefather-O'Brien, Elizabeth; Harris, Ronald (2015). Human Anatomy. New York: McGraw-Hill Education. pp. 300. ISBN 978-0-07-352573-0.
- ↑ Fox, Stuart (2016). Human Physiology. New York: McGraw-Hill Education. pp. 372. ISBN 978-0-07-783637-5.
- ↑ miller's anaesthesia, 7th edition.
- ↑ Scuka M, Mozrzymas JW (1992). "Postsynaptic potentiation and desensitization at the vertebrate end-plate receptors". Prog. Neurobiol. 38 (1): 19–33. PMID 1736323. doi:10.1016/0301-0082(92)90033-B.
- ↑ Tsen G, Halfter W, Kröger S, Cole GJ. Agrin is a heparan sulfate proteoglycan. J Biol Chem. 1995 Feb 17;270(7):3392-9. PMID 7852425
- ↑ Valenzuela D, Stitt T, DiStefano P, Rojas E, Mattsson K, Compton D, Nuñez L, Park J, Stark J, Gies D (1995). "Receptor tyrosine sinase specific for the skeletal muscle lineage: expression in embryonic muscle, at the neuromuscular junction, and after injury". Neuron 15 (3): 573–84. PMID 7546737. doi:10.1016/0896-6273(95)90146-9.
- ↑ Glass D, Bowen D, Stitt T, Radziejewski C, Bruno J, Ryan T, Gies D, Shah S, Mattsson K, Burden S, DiStefano P, Valenzuela D, DeChiara T, Yancopoulos G (1996). "Agrin acts via a MuSK receptor complex". Cell 85 (4): 513–23. PMID 8653787. doi:10.1016/S0092-8674(00)81252-0.
- ↑ Witzemann V (novembro de 2006). "Development of the neuromuscular junction". Cell Tissue Res. 326 (2): 263–71. PMID 16819627. doi:10.1007/s00441-006-0237-x.
- ↑ Okada K, Inoue A, Okada M, Murata Y, Kakuta S, Jigami T, Kubo S, Shiraishi H, Eguchi K, Motomura M, Akiyama T, Iwakura Y, Higuchi O, Yamanashi Y (2006). "The muscle protein Dok-7 is essential for neuromuscular synaptogenesis". Science 312 (5781): 1802–5. PMID 16794080. doi:10.1126/science.1127142.
- ↑ Steinbeck, JA; Jaiswal, MK; Calder, EL; Kishinevsky, S; Weishaupt, A; Toyka, KV; Goldstein, PA; Studer, L (7 de xaneiro de 2016). "Functional Connectivity under Optogenetic Control Allows Modeling of Human Neuromuscular Disease.". Cell Stem Cell 18 (1): 134–43. PMC 4707991. PMID 26549107. doi:10.1016/j.stem.2015.10.002.
- ↑ Wanda M. Haschek, Colin G. Rousseaux and Matthew A. Wallig Toxicologic Pathology: An Introduction. [1]
- ↑ Papapetropoulos S, Singer C (abril de 2007). "Botulinum toxin in movement disorders". Semin Neurol 27 (2): 183–94. PMID 17390263. doi:10.1055/s-2007-971171.
- ↑ 19,0 19,1 19,2 Lewis RL, Gutmann L (xuño de 2004). "Snake venoms and the neuromuscular junction". Semin Neurol 24 (2): 175–9. PMID 15257514. doi:10.1055/s-2004-830904.
- ↑ Finsterer J, Papić L, Auer-Grumbach M (outubro de 2011). "Motor neuron, nerve, and neuromuscular junction disease". Curr. Opin. Neurol. 24 (5): 469–74. PMID 21825986. doi:10.1097/WCO.0b013e32834a9448.
- ↑ 21,0 21,1 21,2 21,3 Newsom-Davis J (xullo de 2007). "The emerging diversity of neuromuscular junction disorders". Acta Myol 26 (1): 5–10. PMC 2949330. PMID 17915563.
- ↑ 22,0 22,1 Luigetti M, Modoni A, Lo Monaco M (outubro de 2012). "Low rate repetitive nerve stimulation in Lambert-Eaton myasthenic syndrome: Peculiar characteristics of decremental pattern from a single-centre experience". Clin Neurophysiol 124 (4): 825–6. PMID 23036181. doi:10.1016/j.clinph.2012.08.026.
- ↑ 23,0 23,1 23,2 Titulaer MJ, Lang B, Verschuuren JJ (decembro de 2011). "Lambert-Eaton myasthenic syndrome: from clinical characteristics to therapeutic strategies". Lancet Neurol 10 (12): 1098–107. PMID 22094130. doi:10.1016/S1474-4422(11)70245-9.
- ↑ 24,0 24,1 [2] Arquivado 18 de xaneiro de 2016 en Wayback Machine., Muscular Dystrophy Association Press Release
- ↑ 25,0 25,1 [3] Arquivado 25 de xullo de 2015 en Wayback Machine., Rare Disease Report
- ↑ Harper CM (marzo de 2004). "Congenital myasthenic syndromes". Semin Neurol 24 (1): 111–23. PMID 15229798. doi:10.1055/s-2004-829592.
- ↑ Engel AG, et al. (abril de 2015). "Congenital myasthenic syndromes: pathogenesis, diagnosis, and treatment.". Lancet Neurol 14 (4): 420–34. PMC 4520251. PMID 25792100. doi:10.1016/S1474-4422(14)70201-7.
- ↑ Engel AG, et al. "New horizons for congenital myasthenic syndromes.". Ann N Y Acad Sci 1275: 1275:54–62. PMC 3546605. PMID 23278578. doi:10.1111/j.1749-6632.2012.06803.x.
- ↑ [4], FDA orphan drug designation
- ↑ 30,0 30,1 Finsterer J (novembro de 2010). "Perspectives of Kennedy's disease". J. Neurol. Sci. 298 (1–2): 1–10. PMID 20846673. doi:10.1016/j.jns.2010.08.025.
- ↑ Beytía Mde L, Vry J, Kirschner J (maio de 2012). "Drug treatment of Duchenne muscular dystrophy: available evidence and perspectives". Acta Myol 31 (1): 4–8. PMC 3440798. PMID 22655510.
Véxase tamén
editarLigazóns externas
editar- Imaxe de Histoloxía: 21501lca – Histology Learning System na Universidade de Boston
Bibliografía
editar- Kandel, ER; Schwartz JH; Jessell TM. (2000). Principles of Neural Science (4th ed.). New York: McGraw-Hill. ISBN 0-8385-7701-6.
- Nicholls, J.G.; A.R. Martin; B.G. Wallace; P.A. Fuchs (2001). From Neuron to Brain (4th ed.). Sunderland, MA.: Sinauer Associates. ISBN 0-87893-439-1.
- Engel, A.G. (2004). Myology (3rd ed.). New York: McGraw Hill Professional. ISBN 0-07-137180-X.